# Reste à charge après AMO en établissements de santé publics
Crédits
Cette fiche a été rédigée par Noémie Courtejoie (DREES), Raphaële Adjerad (DREES) et Kristel Jacquier (DSS)
À savoir : Des références peuvent être données à la fin de la fiche. La dernière date de modification se situe tout en bas à droite.
Cette fiche explique comment calculer le montant du reste à charge après Assurance maladie obligatoire (AMO) pour un séjour en établissement de santé public à partir du PMSI.
Les explications sont déclinées par spécialité hospitalière :
- MCO : médecine chirurgie obstétrique et odontologie
- SSR : soins de suite et de réadaptation
- HAD : hospitalisation à domicile
Nous ne traitons pas ici le calcul du reste à charge en psychiatrie.
ATTENTION
Nous partageons l’information que nous sommes parvenus à recueillir sur le calcul du reste à charge.
Celle-ci n’est pas exhaustive et doit être traitée avec précaution.
N'hésitez pas à suggérer des modifications ou à poser vos questions sur la communauté d'entraide du SNDS.
Définitions :
Le schéma ci-dessous résume les notions importantes pour une dépense présentée au remboursement :
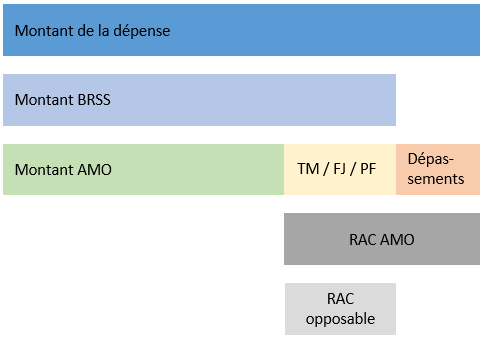
Signification des abréviations présentes sur le schéma :
AMO : assurance maladie obligatoire; BRSS : base de remboursement de la sécurité sociale;
FJ : forfait hospitalier journalier; PF : participation forfaitaire (pour actes lourds / coûteux);
RAC : reste-à-charge; TM : ticket modérateur
L'ensemble des dépenses associées à un séjour en établissement public comprend :
- le montant AMO qui est la part légale prise en charge par l'assurance maladie obligatoire (AMO)
(cf. fiche sur les dépenses des établissements de santé publics dans le PMSI pour plus d'informations sur le montant AMO). - le reste à charge après AMO payé par le patient et / ou son organisme complémentaire, lui même composé :
- du RAC opposable, qui est la différence entre le tarif de convention (Montant BRSS) et le remboursement de la Sécurité sociale (montant AMO)
- d'éventuels dépassements d'honoraires
Le montat AMO ici défini exclut les parts supplémentaires prises en charge par le public (Sécurité sociale, Etat, ou organismes assurant les remboursements au titre de la CMU-C) et qui couvrent l'intégralité du RAC opposable à l'hôpital pour les bénéficiaires de la CMU-C, de l'AME, des soins urgents, ainsi que pour les détenus.
# Composantes et modalités de calcul du reste à charge
À l'hôpital, le reste à charge après AMO (RAC AMO) correspond à la participation due par le patient à l'hébergement et aux frais de soins :
- La participation à l’hébergement consiste en un forfait journalier hospitalier.
- La participation aux prestations de soins peut prendre la forme : soit d’un ticket modérateur (TM), soit d’une participation forfaitaire.
D'éventuels dépassements d'honoraires peuvent s'y ajouter dans le cadre de l'activité libérale des praticiens hospitaliers.
Le patient peut s'acquitter en outre de frais liés aux suppléments pour confort personnel (e.g. mise à disposition d'une chambre particulière). Ces frais ne sont pas pris en charge par l'assurance maladie, et ne figurent donc pas de manière exhaustive dans le SNDS.
Nous allons d'abord présenter les différentes composantes du RAC AMO, puis expliquer leurs règles d'imputation, afin de calculer le RAC AMO dans les différents cas de figure.
# Les différents composants du reste à charge
# Le forfait journalier hospitalier
Le forfait journalier hospitalier représente la participation financière du patient aux frais d'hébergement et d'entretien entraînés par son hospitalisation.
Il est dû pour chaque journée d'hospitalisation, pour tout séjour supérieur à 24 heures dans un établissement hospitalier public ou privé, y compris le jour de sortie, sauf en cas de décès ou transfert.
Il est également dû en cas de séjour inférieur à 24 heures, si celui-ci est à cheval sur 2 journées calendaires.
Dans ce cas-là, on compte le jour d'entrée et le jour de sortie, soit deux jours (règle de "présence à minuit" même si la présence réelle est inférieure à 24 heures).
Le montant du forfait hospitalier est fixé par arrêté ministériel.
Depuis le 1er janvier 2018 (opens new window), il est de :
- 20 € par jour en hôpital ou en clinique (18 € avant 2018)
- 15 € par jour dans le service psychiatrique d'un établissement de santé (13,5 € avant 2018)
Le forfait journalier hospitalier n'est pas remboursé par l'assurance maladie. Il peut éventuellement être pris en charge par les organismes complémentaires en santé.
# Le ticket modérateur
Pour un assuré de droit commun hospitalisé dans le public, l'assurance maladie rembourse 80 % du montant des prestations de soins : c'est le montant AMO ; et
le patient (ou son organisme complémentaire) participe à hauteur de 20 % du montant des prestations de soins : c'est le ticket modérateur.
Le taux de remboursement peut varier entre 80 et 100 % en fonction du profil du patient, du type d'acte et de la nature de l'assurance.
Attention, dans le secteur public, il existe deux manières distinctes de calculer le montant des prestations de soins :
Pour le calcul du montant AMO, le montant des prestations de soins est calculé à partir des tarifs nationaux de prestations attribués à chaque séjour depuis la mise en place de la T2A : il s'agit des groupes homogènes de séjour (GHS) en MCO, des groupes homogènes de tarifs (GHT) en HAD et des groupes médico-économiques (GMT) en SSR.
Pour le calcul du ticket modérateur, le montant des prestations de soins est calculé à partir du tarif journalier de prestation propre à chaque catégorie tarifaire (TJP), multiplié par la durée de séjour (cette durée ne pouvant dépasser 30 jours). Le TJP est défini à l’échelle d’un établissement par arrêté de l’agence régionale de santé (ARS) et doit être représentatif du coût réel du séjour. Il repose sur une estimation des charges d'exploitations et de l'activité prévisionnelles de l'établissement, en fonction des soins effectués. Les charges prises en compte sont : les dépenses de personnel, les dépenses médicales, les dépenses hôtelières, les frais de gestion et autres charges d’exploitation qui ne sont pas couvertes par des ressources propres. Le montant des prestations de soins calculé par l'établissement est généralement plus élevé que celui de l'assurance maladie.
Point réglementaire :
Lors de la mise en œuvre de la T2A dans les établissements de santé, un dispositif transitoire a été mis en place permettant aux hôpitaux publics et aux établissements privés à but non lucratif de continuer à calculer le ticket modérateur sur la base des tarifs journaliers de prestations (TJP), initialement définis à partir du coût de revient prévisionnel des différentes catégories de soins de chaque établissement et non sur les tarifs nationaux de prestations (GHS, GHT, GMT).
L'article 26 du PLFSS de 2020 (opens new window) vise à mettre fin à cette situation transitoire :
- en pérennisant le système du calcul du ticket modérateur sur la base des tarifs journaliers de prestations pour les établissements concernés
- en rationalisant ce système de calcul par l'introduction d'une nomenclature simplifiée et nationale des tarifs de prestations, afin de s’assurer que ceux-ci reflètent davantage le coût effectif du service
Cette réforme entrera progressivement en vigueur à partir de 2021.
# La participation forfaitaire des assurés pour les actes lourds
Un ticket modérateur forfaitaire sur les actes lourds a été instauré par la Loi de Financement de la Sécurité Sociale pour 2006 (opens new window) et le Décret N° 2006-707 du 19 juin 2006 (opens new window) paru au JO du 20 juin 2006. Cette mesure prévoit que les patients, jusqu’ici exonérés en raison de la valeur des actes réalisés, acquittent une participation minimale sur les actes médicaux dont le montant est supérieur ou égal à 120 euros ou sur les actes affectés d’un coefficient supérieur ou égal à 60. Les cas particuliers concernant la facturation du ticket modérateur forfaitaire sont détaillés ici (opens new window). À noter qu'en cas d'hospitalisation (à l'hôpital ou en clinique), lorsqu'un ou plusieurs actes d'un tarif supérieur ou égal à 120 euros, ou ayant un coefficient supérieur ou égal à 60, sont effectués pendant le séjour, la participation forfaitaire ne s'applique qu'une seule fois par séjour, pour l'ensemble des frais d'hospitalisation.
La valeur de la participation forfaitaire dépend de l'année dans laquelle on se situe, elle est fixée par décret.
Elle est passée de 18 à 24 euros au 1er janvier 2019 (opens new window).
En pratique : dès lors qu'il y a un acte coûteux, il y a exonération du ticket modérateur qui est remplacé par la participation forfaitaire et l'établissement reçoit 100 % du tarif national de prestation de la part de l'assurance maladie.
Le patient s'acquitte de la participation forfaitaire et du forfait journalier (sauf cas particuliers avec exonération).
# L'activité libérale des praticiens hospitaliers
Les praticiens statutaires exerçant à temps plein sont autorisés à exercer une activité
libérale dans l'établissement public de santé où ils sont nommés sous certaines conditions (cf. fiche sur l’activité libérale des praticiens statutaires (opens new window)).
Un patient peut choisir d’être soigné ou hospitalisé dans le cadre de l’activité d’un praticien statutaire exerçant à temps plein.
Ce dernier doit l’informer des tarifs et des éventuels dépassements.
L’activité libérale peut concerner les consultations externes, les actes médico-techniques et les soins en hospitalisation.
Les praticiens exerçant une activité libérale peuvent percevoir leurs honoraires soit directement, soit par l’intermédiaire de l’administration de l’hôpital.
Le praticien doit établir une feuille de soins et y porter la cotation des actes réalisés et l’intégralité des honoraires demandés.
Ainsi, cette information remonte bien à l'assurance maladie.
# La participation du patient aux frais hospitaliers
La facturation aux patients des différentes composantes du RAC dépend de plusieurs paramètres, notamment du type d’actes et de séjours, de la durée de séjour, du profil des patients. Le montant de la participation aux soins dépend également de la catégorie juridique de l’établissement de santé et de son mode de financement.
# Exonération du forfait hospitalier journalier
Il existe des motifs d'exonération (opens new window) pour le forfait journalier, ainsi que des cas où il n'est pas applicable. (opens new window)
# Exonération du ticket modérateur et de la participation forfaitaire
Certains actes et certains frais (opens new window)
sont pris en charge à 100 %.
De plus, certaines personnes (opens new window)
bénéficient d'une prise en charge à 100 % en raison de leur situation ou de leur état de santé.
En cas de prise en charge à 100 %, il y a exonération du ticket modérateur et de la participation forfaitaire.
# Imputabilité du forfait journalier et du ticket modérateur (ou de la participation forfaitaire)
Le forfait journalier hospitalier ne se cumule pas avec le ticket modérateur.
Le reste à charge d’un assuré de droit commun est égal au montant le plus élevé entre le ticket modérateur et le forfait journalier hospitalier.
Néanmoins, le forfait dû pour le jour de sortie est toujours facturé en complément sauf en cas de décès ou de transfert.
Pour le séjour d'un assuré de droit commun de plus de 30 jours, le ticket modérateur n'est facturé que pour les 30 premiers jours.
Au-delà, le patient ne paie que le forfait journalier.
Cette durée de 30 jours se cumule entre séjours contigus, y compris entre différentes spécialités hospitalières.
Exemples :
Nous prenons plusieurs cas de figure pour un bénéficiaire qui n'est pas exonéré de ticket modérateur ni de forfait journalier.
- S'il reste 10 jours en MCO puis rentre chez lui, il paiera son ticket modérateur (20 % de la base de remboursement de l'établissement) + le forfait journalier du jour de sortie.
Si malheureusement il décède, il ne paiera que le ticket modérateur (et pas le forfait journalier du jour de sortie). - S'il reste 10 jours en MCO puis 25 jours en SSR avant de rentrer chez lui, il sera exonéra de ticket modérateur 30 jours après son admission à l'hôpital.
Ainsi, il paiera le ticket modérateur pour le séjour en MCO et pour les 20 1er jours en SSR.
À partir du 21ème jour d'hospitalisation en SSR, et jusqu'à la fin de son séjour, il paiera le forfait journalier hospitalier, y compris pour le jour de sortie.
Le forfait journalier et la participation forfaitaire se cumulent. Un patient recevant des actes lourds s'acquittera donc du montant de la participation forfaitaire et du montant du forfait journalier pour la durée totale du séjour (sauf en cas d'exonération du forfait journalier) et y compris pour le jour de sortie (sauf en cas de décès ou de transfert).
# Règles de calcul du reste-à-charge après AMO
Les principales règles de calcul du RAC AMO sont résumées dans le tableau ci-dessous.
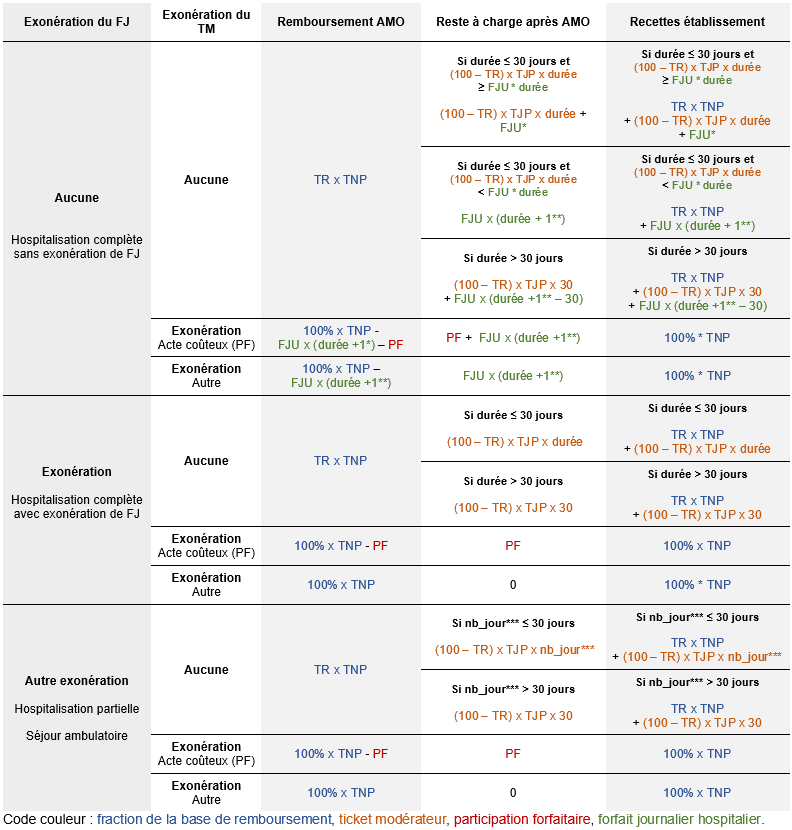
Signification des sigles utilisés dans le tableau :
FJU : forfait journalier unitaire (par journée d’hospitalisation)
nb_jour : nombre de jours de présence
PF : participation forfaitaire
TNP : tarif national de prestation (i.e. GHS en MCO, GMT en SSR et GHT en HAD)
TR : taux de remboursement (%)
( * ) facturation du FJU pour le jour de sortie si le mode de sortie est autre que transfert ou décès, 0 sinon
( ** ) « durée + 1 » si le mode de sortie est autre que transfert ou décès (car facturation du jour de sortie), « durée » sinon
( *** ) en cas d’hospitalisation à temps partiel ou de séjour en ambulatoire, on ne parle plus de durée mais de nombre de jours de présence
Dans ce tableau, ne figurent pas les éventuels dépassements d'honoraires qui peuvent avoir lieu au cours de séjours hospitaliers dans le cadre de l'activité libérale des praticiens hospitaliers.
Le tableau ci-dessus couvre le cas général, à partir de l'exemple du MCO, mais n'est pas exhaustif.
Nous reviendrons sur les particularités par PMSI dans le reste de la fiche.
En voici les principales différences :
- Il n'y a pas de forfait journalier en HAD. On est donc systématiquement dans le cas de figure avec exonération de FJ.
- En MCO, on appelle "hospitalisation partielle" un séjour de moins de 24 heures sans nuitée. Si un même patient revient plusieurs fois à la journée, il y a autant de séjours que de journées d'hospitalisation.
- En SSR, on appelle hospitalisation partielle un séjour sans nuitée, sans limite de durée totale. Il faut donc distinguer les séjours en hospitalisation complète et partielle. À noter qu'il n'y a qu'un type d'hospitalisation (complète / partielle) par séjour. Tout changement de type d'hospitalisation donne lieu à un nouveau séjour.
- Lors de séjours en hospitalisation partielle en SSR, il n'y a pas de FJ facturé. Le temps passé à l'hôpital est indiqué par le nombre de jours de présence.
- Lors de séjours en hospitalisation complète en SSR, le patient peut bénéficier de permissions. Ainsi, pour connaître le temps passé à l'hôpital, il ne faut pas compter la durée de séjour (i.e. le nombre de jours entre le début et la fin du séjour), mais le nombre de jours de présence.
# En pratique : calcul des restes à charge hospitaliers à partir du PMSI MCO
Dans cette partie, et les suivantes, nous appliquons les règles décrites en première partie
et proposons une méthodologie pour calculer les restes à charge (RAC) lors de séjours hospitaliers
en établissements publics à partir du PMSI.
Cette méthodologie est déclinée par discipline hospitalière.
Le reste à charge lors des ACE a été traité dans la fiche sur les dépenses de santé en établissements de santé publics.
Limites :
Le calcul du RAC présenté ci-dessous ne tient pas compte des éventuels dépassements
d'honoraires qui peuvent avoir lieu lors des séjours. Dans ces cas-là, les honoraires
du praticien hospitalier sont directement facturés au patient (en plus des frais associés au séjour)
et n'apparaissent pas dans le PMSI mais dans le DCIR(S).
Nous décrivons ci-dessous les modalités de calcul du reste à charge opposable à partir des données du PMSI MCO de 2016.
# Les tables et variables mobilisées
Pour plus d'informations sur les tables et variables utilisées, se référer à la fiche sur les dépenses.
La clef de chaînage entre les tables mentionnées ci-dessous est le couple (ETA_NUM, RSA_NUM) où ETA_NUM est le numéro FINESS de l'établissement et RSA_NUM est le numéro séquentiel du séjour.
Dans la table de chaînage patients T_MCOaaC, nous considérons les variables :
NIR_ANO_17: identifiant du bénéficiaire (fiche identifiant des bénéficiaires)EXE_SOI_DTDetEXE_SOI_DTFqui indiquent les dates d'entrée et de sortie à l'hôpital respectivement
Dans la table T_MCOaaVALO, qui est la table de valorisation des séjours (données retraitées par l'ATIH), nous considérons les variables :
MNT_18: montant de la participation forfaitaire de 18 euros (en 2016) pour les actes exonérants.
À noter qu’il s’agit d’une variable renseignée par l’établissement (elle n’est pas recalculée).MNT_FJ2: montant du forfait journalier (FJ).
La variable a été corrigée par l’ATIH qui a notamment forcé à zéro le FJ dans le cas où il n’est pas applicable (cf. manuel d'utilisation du logiciel VisualValoSej MCO (opens new window))MNT_GHS_AM: valorisation AM du GHSMNT_TOT_AM: coût pour l’assurance maladie obligatoire (GHS + suppléments journaliers en sus du GHS)
Ce montant ne tient cependant pas compte du paiement des médicaments et dispositifs médicaux de la liste en sus. Pour retrouver ces montants, se référer aux fiches sur les médicaments et les dispositifs de la liste en sus.TAUX2: taux de remboursement du séjourVALO: valorisation du séjour, prenant les valeurs suivantes :- 0 : si le séjour n’est pas valorisé
- 1 : si le séjour est valorisé
- 2 : dans le cas d’un séjour non valorisé avec prélèvement d’organes. Dans ce cas, seuls les prélèvements d’organes sont valorisés pour le séjour.
- 3 : si le séjour est en AME (Aide Médicale d'Etat)
- 4 : si le séjour est en Soins urgents (SU)
- 5 : si le patient est un détenu
Dans la table T_MCOaaSTC, qui est la table de prise en charge des séjours dans le public (données brutes renseignées par l'établissement) :
REM_BAS_MNT: coût du séjour calculé par l'établissement (sert de base de remboursement pour le ticket modérateur)TOT_MNT_AM: coût du séjour facturé à l'AM selon les règles de calcul de l'établissement (différent du montant remboursé par l'AM qui sera calculé sur la base du GHS, cf. fiche sur les dépenses de santé)FAC_MNT_TM: montant à facturer au titre du ticket modérateur (TM)FAC_MNT_FJ: montant à facturer au titre du forfait journalier (FJ)NAT_ASS: nature d’assurance, qui prend les valeurs suivantes (d'après la norme B2) :- 10 : maladie
- 13 : maladie régime local (Alsace – Moselle)
- 30 : maternité
- 41 : accident du travail
- 90 : prévention maladie
- XX : non applicable ou sans objet
EXO_TM: code justification d’exonération du ticket modérateur qui prend les valeurs suivantes (d'après l'annexe 9 du cahier des charges de la norme B2):- 0 : pas d’exonération
- 1 : soins en rapport avec un K ou un KC >= 50 (NGAP) (à compter du 01/01/2004, les actes en rapport avec un acte "K ou Z >= 50" non présents sur la facture ne sont plus exonérés)
- 2 : soins relatifs à un séjour >30 jours (réservé à un établissement)
- 3 : soins particuliers exonérés (traitement de la stérilité, soins aux prématurés, actes exonérants, soins en établissements des nourrissons dans les 30 premiers jours, dépistage du VIH)
- 4 : soins conformes au protocole ALD
- 5 : assuré ou bénéficiaire exonéré (régime exonérant)
- 6 : réservé SESAm-VITALE pour les régimes spéciaux SNCF
- 7 : soins dispensés en risque maladie et exonérés dans le cadre d'un dispositif de prévention
- 8 : réservé régime général
- 9 : FSV ou FSI (ancien FNS)
- C : soins exonérés en codage CCAM du fait de la nature de l'acte, du dépassement du seuil
- X : non applicable ou manquant
FJ_COD_PEC: code de prise en charge du forfait journalier, prenant les valeurs suivantes (d'après l'annexe 16 du cahier des charges de la norme B2) :- A : si à la charge de l’assuré
- X : si pas d’information sur le forfait journalier
- R : si à la charge du régime obligatoire
- L : si à la charge du régime Alsace-Moselle
FAC_18E: facturation (1) ou non (0) de la participation forfaitaire de 18 € (2016)REM_TAU: taux de remboursement du séjour
Dans la table T_MCOaaB, qui est la table de description du séjour, nous considérons la variable:
ENT_MOD: mode d'entrée dans le champ PMSI MCOSOR_MOD: mode de sortie du champ PMSI MCO qui peut prendre les valeurs suivantes :- -1 Valeur inconnue
- -2 Sans objet
- 0 Transfert pour ou après réalisation d'un acte
- 6 Mutation (transfert au sein du même établissement vs entre établissements).
- 7 Transfert normal
- 8 Domicile
- 9 Décès
GRG_GHM: groupe homogène de malades attribué au séjourTYP_GEN_RSA: type de génération automatique du résumé de sortie anonyme
ATTENTION
À partir de 2019, le montant du ticket modérateur forfaitaire (TMF) passe de 18 à 24 € et les variables MNT_18 (qui n'existe qu'en MCO) et FAC_18E (tous PMSI) sont remplacées par MNT_TMF et TOP_TMF respectivement.
# Filtres à ajouter
Les filtres à poser pour extraire les informations sur les dépenses et le reste à charge lors de séjours en MCO en établissements publics sont détaillées dans la fiche sur les dépenses à l'hôpital public.
# Méthodologie d'exploitation du PMSI MCO pour le calcul du reste à charge
# Nettoyage des taux de remboursement
Deux variables renseignent le taux de remboursement :
- Variable
REM_TAU(tableT_MCOaaSTC) fournie par l'établissement - Variable
TAUX2(tableT_MCOAaaVALO), qui est la version deREM_TAUcorrigée par l'ATIH
Dans les cas où la variable TAUX2 est manquante, il est possible de le reconstruire comme indiqué dans la documentation de l'ATIH (opens new window),
à partir du code d'exonération du TM (EXO_TM) et de la nature de l'assurance (NAT_ASS).
La variable tx_ATIH peut être calculée comme suit :
- Si
EXO_TMest dans [0,2] etNAT_ASSest dans [10,13] alorstx_ATIHprend la valeur de 80 % - Si
EXO_TMest dans [0,2] etNAT_ASSn'est pas dans [10,13] alorstx_ATIHprend la valeur de 100 % - Si
EXO_TMest dans [9] etNAT_ASSest dans [10] alorstx_ATIHprend la valeur de 90 % - Si
EXO_TMouNAT_ASSest manquanttx_ATIHest manquant - Dans les autres cas
tx_ATIHprend la valeur de 100 %
L'ATIH suggère aussi de supprimer les lignes pour lesquelles tx_ATIH ne peut être calculé du fait de valeurs manquantes pour EXO_TM ou NAT_ASS.
Suggestion :
Dans le cas général, nous suggérons la création de la variable corrigée TAUX_C comme suit :
TAUX_Cest égal àTAUX2(sauf si manquant ou nul hors prélèvement d’organe)- Si prélèvement d’organe, attribuer à
TAUX_Cla valeur de 0 % (code VALO=2) - Si
TAUX2manquant ou nul (hors prélèvement d’organe) :TAUX_Cest égal àtx_ATIH - Si
TAUX2ettx_ATIHsont manquants, supprimer la ligne
Dans le cas particulier des bénéficiaires de l'AME, de SU ou des détenus (VALO IN (3,4,5)),
TAUX2et REM_TAU présentent toutes deux beaucoup de valeurs nulles ou manquantes, mais
REM_TAU semble tout de même mieux renseignée.
Pour ces populations, les étapes 1. et 4. deviennent :
TAUX_Cest égal àREM_TAU(sauf si manquant ou nul hors prélèvement d’organe)- Si
TAUX2ettx_ATIHsont manquants, forcer le taux de remboursement à 100 %
# Nettoyage du forfait journalier
Deux variables renseignent le montant du forfait journalier :
- Variable
FAC_MNT_FJ(tableT_MCOaaSTC) - Variable
MNT_FJ2(tableT_MCOaaVALO), qui est la version deFAC_MNT_FJcorrigée par l'ATIH
Suggestion :
Il est également possible de recalculer le montant du forfait journalier à partir de la durée de séjour (variable duree_sej calculée à partir des dates d'entrée et de sortie), du code d'exonération du forfait journalier (FJ_COD_PEC), des frais d'hébergement par journée d’hospitalisation (18€ en 2016) et du mode de sortie (SOR_MOD), comme suit :
FJ_C= 0 en cas de séjour en ambulatoire (entrée / sortie le même jour)FJ_C= 0 en cas d'exonération du forfait journalier (i.e. siFJ_COD_PEC="R" et si les conditions d'exonération listées dans la partie intitulée "Le forfait journalier et le forfait journalier de sortie" sont remplies)FJ_C= 18 *duree_sej, si transfert ou décèsFJ_C= 18 * (duree_sej+ 1), sinon
On peut ensuite créer une variable corrigée appelée FJ_C2 qui prend la valeur du forfait journalier effectivement facturé :
FJ_C2= 0 € si séjour en ambulatoire ou si exonération du FJFJ_C2= 18 € (= valeur du FJ du jour de sortie en 2016) si séjour sans exonération de TM ni de FJ, de moins de 30 jours, sans transfert ni décèsFJ_C2= 0 € si séjour sans exonération de TM ni de FJ, de moins de 30 jours, avec transfert ou décèsFJ_C2=FJ_C- 30*18 (= valeur du FJ au-delà du 30ème jour d'hospitalisation) si séjour sans exonération de TM ni de FJ, de plus de 30 jours, sans transfert ni décèsFJ_C2=FJ_C- 29*18 (= valeur du FJ au-delà du 30ème jour d'hospitalisation + FJ du jour de sortie) si séjour sans exonération de TM ni de FJ, de plus de 30 jours, avec transfert ou décèsFJ_C2=FJ_Csinon (=valeur du FJ pour l'ensemble du séjour)
ATTENTION > en cas de séjours contigus, la limite des 30 jours s'applique à la durée d'hospitalisation cumulée. Pour plus de rigueur, il faudrait chaîner les séjours pour calculer la durée de séjour, non pas par PMSI, mais depuis l'entrée à l'hôpital.
# Nettoyage de la participation forfaitaire
Il existe deux façons de renseigner la facturation ou non de la participation forfaitaire (qui était de 18 € en 2016) :
- Variable
FAC_18E(tableT_MCOaaSTC), renseignée par l'établissement - Variable
MNT_18(tableT_MCOaaVALO), qui est normalement égale àFAC_18E*18
Suggestion :
- Privilégier
FAC_18Equi a moins de valeurs manquantes. - Dans les cas où la participation forfaitaire s'applique, remplacer les taux de remboursement de 80 ou 90 % (0,2 % des cas) par 100 % (on considère que les taux <100 % sont des erreurs). On attribue donc la valeur de 100 % au taux de remboursement corrigé (
TAUX_C). - Penser à remplacer les valeurs manquantes, s'il y en a, par des 0.
# Nettoyage du ticket modérateur
Pour faciliter le calcul du RAC, penser à remplacer d'éventuelles valeurs manquantes de FAC_MNT_TM par des 0.
Pour le séjour d'un assuré de droit commun de plus de 30 jours, le ticket modérateur n'est facturé que pour les 30 premiers jours.
Notre observation des données suggère qu'en cas de séjours longs, la variable FAC_MNT_TM n'est pas plafonnée à 30 jours,
mais correspond à 20 % de la base de remboursement de l'établissement (TJP) sur la durée totale du séjour.
Suggestion :
Nous suggérons la création de la variable corrigée TM_C comme suit :
- Pour le séjour d'un assuré de droit commun de plus de 30 jours :
- Nous pensons que
FAC_MNT_TM= 20 % * TJP *duree_sej - Nous recalculons un ticket modérateur corrigé plafonné à 30 jours :
TM_C= 20 % * TJP * 30 =FAC_MNT_TM* 30 /duree_sej
- Nous pensons que
- Dans tous les autres cas :
TM_C=FAC_MNT_TM
# Calcul du RAC
On utilise les variables suivantes :
TAUX_C: taux de remboursement du séjour (corrigé)FJ_C: montant du forfait journalier pour l'ensemble du séjour (corrigé)FJ_C2: montant du forfait journalier effectivement facturé (dont le calcul est présenté ci-dessus)FAC_18E: montant à facturer au titre de la participation forfaitaire de 18€ (tableT_MCOaaSTC)TM_C: montant à facturer au titre du ticket modérateur (version corrigé deFAC_MNT_TMde la tableT_MCOaaSTC)FJ_COD_PEC: code de prise en charge du forfait journalier (tableT_MCOaaSTC)VALO: valorisation du séjour (tableT_MCOaaSTC)
En MCO, on distingue 5 cas de figure pour le calcul du RAC AMO.
CALCUL DU RAC AMO
Calcul de la variable rac dans les différents cas de figure :
rac= 0 siFJ_COD_PEC==R &TAUX_C==100 (exonération de TM et de FJ)rac=FAC_18*18 +FJ_C2siFJ_COD_PEC!=R &TAUX_C==100 (exonération de TM mais pas d'exonération de FJ)rac=TM_CsiFJ_COD_PEC==R &TAUX_C!=100 (exonération de FJ mais pas d'exonération de TM)rac=TM_C+FJ_C2siFJ_COD_PEC!=R &TAUX_C!=100 &TM_C>FJ_C(aucune exonération, TM>FJ)rac=FJ_CsiFJ_COD_PEC!=R &TAUX_C!=100 &TM_C<FJ_C(aucune exonération, FJ>TM)
Le coût total du séjour correspond au montant remboursé par l’AMO (variable MNT_TOT_AM de la table T_MCOaaVALO) auquel on ajoute le reste à charge.
Pour aller plus loin >
- Il est ensuite possible de calculer un reste à charge après AMO par bénéficiaire en agrégeant les RAC pour les différents séjours d'un même bénéficiaire (en utilisant le
NIR_ANO_17de la tableT_MCOaaC). - Il est possible d'aller chercher les parts supplémentaires prises en charge par le public pour les
bénéficiaires de la CMU-C, de l'AME, des soins urgents, ainsi que pour les détenus.
À l'hôpital, les parts supplémentaires assurent la prise en charge du RAC opposable dans son intégralité pour ces populations.
Le RAC AMO (parts légale + supplémentaires) peut donc être fixé à 0.
Les bénéficiaires de l'AME, des soins urgents, ainsi que les détenus peuvent être identifiés à partir de la variableVALOdans la tableT_MCOaaVALO(3 : AME , 4 : SU, 5 : détenus). Les bénéficiaires de la CMU-C peuvent être identifiés comme décrit dans la fiche sur la CMU-C.
# En pratique : calcul des restes à charge hospitaliers à partir du PMSI SSR
Nous décrivons ci-dessous les modalités de calcul du reste à charge opposable à partir des données du PMSI SSR de 2016.
# Les tables et variables mobilisées
Pour plus d'informations sur les tables et variables utilisées, se référer à la fiche sur les dépenses.
La clef de chaînage entre les tables mentionnées ci-dessous est le couple (ETA_NUM, RHA_NUM) où ETA_NUM est le numéro FINESS de l'établissement
et RHA_NUM le numéro séquentiel du séjour.
Dans la table de chaînage patients T_SSRaaC, nous considérons les variables :
NIR_ANO_17: identifiant du bénéficiaire (fiche identifiant des bénéficiaires)EXE_SOI_DTDetEXE_SOI_DTFqui indiquent les dates d'entrée et de sortie à l'hôpital respectivement
Pour 2016, nous ne disposons que des données de facturation "brutes" transmises par l'établissement de la table T_SSRaaSTC.
Dans la table T_SSRaaSTC, qui est la table de prise en charge des séjours dans le public (données brutes renseignées par l'établissement), on s'intéresse aux variables suivantes :
REM_BAS_MNT: coût du séjour calculé par l'établissement (sert de base de remboursement pour le TM)TOT_MNT_AM: coût du séjour facturé à l'AM selon les règles de calcul de l'établissement (différent du montant remboursé par l'AM qui est calculé sur la base du GHS)FAC_MNT_TM: montant à facturer au titre du ticket modérateur (TM)FAC_MNT_FJ: montant à facturer au titre du forfait journalier (FJ)NAT_ASS: nature d’assurance (mêmes modalités que décrites pour le MCO)EXO_TM: code justification d’exonération du ticket modérateur (mêmes modalités que décrites pour le MCO)FJ_COD_PEC: code de prise en charge du forfait journalier (mêmes modalités que décrites pour le MCO)FAC_18E: facturation (1) ou non (0) de la participation forfaitaire de 18 € (2016)REM_TAU: taux de remboursement du séjour
Dans la table T_SSRaaS, qui est la table de synthèse du séjour, nous considérons les variables :
ENT_MOD: mode d'entrée dans le champ PMSI SSRSOR_MOD: mode de sortie du champ PMSI SSR (mêmes modalités que décrites pour le MCO)PRE_JOU_NBR: nombre de jours de présenceSEJ_NBJ: durée (totale) du sejour
Dans la table T_SSRaaB, qui est la table de description du séjour, nous considérons les variables :
HOS_TYP_UM: type d'hospitalisation UM, qui permet de séparer les hospitalisations complètes et partielles, sachant qu'il y a un unique mode d'hospitatalisation par séjour. Cette variable prend les valeurs suivantes :- code 1 : hospitalisation complete
- code 2 : hospitalisation partielle de jour
- code 3 : hospitalisation partielle de nuit
- code 4 : hospitalisation partielle de séances
GRG_GME: groupe médico-économique attribué au séjour
# Filtres à ajouter
Les filtres à poser pour extraire les informations sur les dépenses et le reste à charge lors de séjours en SSR en établissements publics sont détaillées dans la fiche sur les dépenses à l'hôpital public.
# Méthodologie d'exploitation du PMSI SSR pour le calcul du reste à charge
# Nettoyage des taux de remboursement
Le taux de remboursement est indiqué par la variable REM_TAU (table T_SSRaaSTC) fournie par l'établissement (sans avoir été corrigée par l'ATIH).
Il est possible de reconstruire ce taux comme indiqué dans la documentation de l'ATIH (opens new window). La construction de la variable tx_ATIH est détaillée ci-dessus dans la méthodologie d'exploitation du PMSI MCO.
Suggestion :
Nous suggérons la création de la variable corrigée TAUX_C comme suit :
TAUX_Cest égal àtx_ATIH(sauf si manquant)- Si
tx_ATIHmanquant etREM_TAUnon nul ni manquant :TAUX_Cest égal àREM_TAU - Si
REM_TAUnul ou manquant, supprimer la ligne
On peut également attribuer un taux de remboursement corrigé (TAUX_C) de 100 % dans les cas où la participation forfaitaire s'applique.
# Nettoyage du forfait journalier
Le montant du forfait journalier est renseigné par la variable FAC_MNT_FJ (table T_SSRaaSTC).
Suggestion :
Il est également possible de recalculer le montant du forfait journalier à partir du nombre de jours de présence (variable PRE_JOU_NBR),
du type d'hospitalisation (HOS_TYP_UM), du code d'exonération du forfait journalier (FJ_COD_PEC),
des frais d'hébergement par journée d’hospitalisation (18€ en 2016) et du mode de sortie (SOR_MOD), comme suit :
FJ_C= 0 en cas de séjour en ambulatoire (entrée / sortie le même jour)FJ_C= 0 en cas de séjour en hospitalisation partielleFJ_C= 0 en cas d'exonération du forfait journalier (i.e. siFJ_COD_PEC="R" et si les conditions d'exonération listées dans la partie intitulée "Le forfait journalier et le forfait journalier de sortie" sont remplies)FJ_C= 18 *PRE_JOU_NBR-1, si transfert ou décès (on ne compte pas le jour de sortie)FJ_C= 18 * (PRE_JOU_NBR), sinon
On peut ensuite créer une variable corrigée appelée FJ_C2 qui prend la valeur du forfait journalier effectivement facturé :
FJ_C2= 0 € si séjour en ambulatoire, en hospitalisation partielle ou si exonération du FJFJ_C2= 18 € (= valeur du FJ du jour de sortie en 2016) si séjour sans exonération de TM ni de FJ, avec moins de 30 jours de présence, sans transfert ni décèsFJ_C2= 0 € si séjour sans exonération de TM ni de FJ, avec moins de 30 jours de présence, avec transfert ou décèsFJ_C2=FJ_C- 30*18 (= valeur du FJ au-delà du 30ème jour de présence) si séjour sans exonération de TM ni de FJ, avec plus de 30 jours de présence, sans transfert ni décèsFJ_C2=FJ_C- 29*18 (= valeur du FJ au-delà du 30ème jour de présence + FJ du jour de sortie) si séjour sans exonération de TM ni de FJ, avec plus de 30 jours de présence, avec transfert ou décèsFJ_C2=FJ_Csinon (=valeur du FJ pour l'ensemble du séjour)
ATTENTION > en cas de séjours contigus, la limite des 30 jours s'applique à la durée d'hospitalisation cumulée. Pour plus de rigueur, il faudrait chaîner les séjours pour calculer la durée de séjour, non pas pas PMSI, mais depuis l'entrée à l'hôpital.
# Nettoyage du ticket modérateur
Tout comme en MCO, nous suggérons de recalculer le montant du ticket modérateur pour tenir compte
de son plafonnement à 30 jours en cas de séjours longs d'un assuré de droit commun.
Contrairement au MCO, on n'utilise pas la durée du séjour mais le nombre de jours de présence (PRE_JOU_NBR).
Suggestion :
Nous suggérons la création de la variable corrigée TM_C comme suit :
- Pour le séjour d'un assuré de droit commun de plus de 30 jours :
- Nous pensons que
FAC_MNT_TM= 20 % * TJP *PRE_JOU_NBR - Nous recalculons un ticket modérateur corrigé plafonné à 30 jours :
TM_C= 20 % * TJP * 30 =FAC_MNT_TM* 30 /PRE_JOU_NBR
- Nous pensons que
- Dans tous les autres cas :
TM_C=FAC_MNT_TM
# Autres valeurs manquantes
Pour faciliter le calcul du RAC, penser à remplacer d'éventuelles valeurs manquantes de FAC_18E et FAC_MNT_TM par des 0.
# Calcul du RAC
On utilise les variables suivantes :
TAUX_C: taux de remboursement du séjour (corrigé)FJ_C: montant du forfait journalier pour l'ensemble du séjour (corrigé)FJ_C2: montant du forfait journalier facturé (en fonction de la durée de séjour, de l'imputation du FJ sur le TM)FAC_18E: montant à facturer au titre de la participation forfaitaire de 18 € (tableT_SSRaaSTC)TM_C: montant à facturer au titre du ticket modérateur (version corrigé deFAC_MNT_TMde la tableT_SSRaaSTC)FJ_COD_PEC: code de prise en charge du forfait journalier (tableT_SSRaaSTC)
En SSR, on distingue 5 cas de figure pour le calcul du RAC AMO.
CALCUL DU RAC AMO
Calcul de la variable rac dans les différents cas de figure :
rac= 0 siFJ_COD_PEC==R &TAUX_C==100 (exonération de TM et de FJ)rac=FAC_18*18 +FJ_C2siFJ_COD_PEC!=R &TAUX_C==100 (exonération de TM mais pas de FJ)rac=TM_CsiFJ_COD_PEC==R &TAUX_C!=100 (exonération de FJ mais pas de TM)rac=TM_C+FJ_C2siFJ_COD_PEC!=R &TAUX_C!=100 &TM_C>FJ_C(aucune exonération, TM>FJ)rac=FJ_CsiFJ_COD_PEC!=R &TAUX_C!=100 &TM_C<FJ_C(aucune exonération, FJ>TM)
Le coût total du séjour correspond au montant remboursé par l’AMO (cf. fiche sur les dépenses de santé) auquel on ajoute le reste à charge.
Pour aller plus loin >
- Il est ensuite possible de calculer un reste à charge après AMO par bénéficiaire en agrégeant les RAC pour les différents séjours d'un même bénéficiaire (en utilisant le
NIR_ANO_17de la tableT_SSRaaC). - Il est possible d'aller chercher les parts supplémentaires prises en charge par le public pour les bénéficiaires de la CMU-C comme décrit dans la partie sur le MCO.
# En pratique : calcul des restes à charge hospitaliers à partir du PMSI HAD
Nous décrivons ci-dessous les modalités de calcul du reste à charge opposable à partir des données du PMSI HAD de 2016.
# Les tables et variables mobilisées
Pour plus d'informations sur les tables et variables utilisées, se référer à la fiche sur les dépenses.
La clef de chaînage entre les tables mentionnées ci-dessous est le couple (ETA_NUM_EPMSI, RHAD_NUM) où ETA_NUM_EPMSI est le numéro FINESS de l'établissement
et RHAD_NUM le numéro séquentiel du séjour.
Dans la table de chaînage patients T_HADaaC, nous considérons les variables :
NIR_ANO_17: identifiant du bénéficiaire (fiche identifiant des bénéficiaires)EXE_SOI_DTDetEXE_SOI_DTFqui indiquent respectivement les dates de début et de fin de la prise en charge à domicile
La table T_HADaaVALO de valorisation des séjours (données retraitées par l'ATIH) est disponible sur le portail de l'ATIH uniquement. Il faut privilégier son utilisation si elle est disponible.
Sur le portail CNAM, nous ne disposons que des données de facturation "brutes" transmises par l'établissement de la table T_HADaaSTC.
Dans la table T_HADaaSTC, qui est la table de prise en charge des séjours dans le public (données brutes renseignées par l'établissement), on s'intéresse aux variables suivantes :
REM_BAS_MNT: coût du séjour calculé par l'établissement (sert de base de remboursement pour le TM)TOT_MNT_AM: coût du séjour facturé à l'AM selon les règles de calcul de l'établissement (différent du montant remboursé par l'AM qui sera calculé sur la base du GHS)FAC_MNT_TM: montant à facturer au titre du ticket modérateur (TM)NAT_ASS: nature d’assurance (mêmes modalités que décrites pour le MCO)EXO_TM: code justification d’exonération du ticket modérateur (mêmes modalités que décrites pour le MCO)FAC_18E: facturation (1) ou non (0) de la participation forfaitaire de 18 € (2016)REM_TAU: taux de remboursement du séjour
Dans la table T_HADaaS, qui est la table de synthèse des résumés anonymes par sous-séquence, nous considérons les variables :
HAD_DUREE: durée couverte par les séquencesSEJ_NBJ: nombre de journées dans le séjour
Dans la table T_HADaaGRP, qui est la table de groupage, nous considérons les variables :
GHT_NUM: groupe homogène de tarif (GHT)PAP_GRP_GHPC: groupe homogène de prise en charge
# Filtres à ajouter
Les filtres à poser pour extraire les informations sur les dépenses et le reste à charge lors de séjours en HAD en établissements publics sont détaillées dans la fiche sur les dépenses à l'hôpital public.
# Méthodologie d'exploitation du PMSI HAD pour le calcul du reste à charge
# Nettoyage des taux de remboursement
Le taux de remboursement est indiqué par la variable REM_TAU (table T_HADaaSTC) fournie par l'établissement (sans avoir été corrigée par l'ATIH).
Il est possible de reconstruire ce taux comme indiqué dans la documentation de l'ATIH (opens new window). La construction de la variable tx_ATIH est détaillée ci-dessus dans la méthodologie d'exploitation du PMSI MCO.
Suggestion :
Nous suggérons la création de la variable corrigée TAUX_C tout comme en SSR.
# Nettoyage du ticket modérateur
Tout comme en MCO, nous suggérons de recalculer le montant du ticket modérateur (variable corrigée TM_C) pour tenir compte
de son plafonnement à 30 jours en cas de séjours longs d'un assuré de droit commun.
# Autres valeurs manquantes
Pour faciliter le calcul du RAC, penser à remplacer d'éventuelles valeurs manquantes de FAC_18E et FAC_MNT_TM par des 0.
# Calcul du RAC
Par définition, il n'y a pas de forfait journalier en hospitalisation à domicile, ce qui simplifie le calcul du reste à charge.
On utilise les variables suivantes :
TAUX_C: taux de remboursement du séjour (corrigé)FAC_18E: montant à facturer au titre de la participation forfaitaire de 18 € (tableT_HADaaSTC)TM_C: montant à facturer au titre du ticket modérateur (version corrigé deFAC_MNT_TMde la tableT_HADaaSTC)
En HAD, on distingue deux cas de figure pour le calcul du RAC AMO.
CALCUL DU RAC AMO
Calcul de la variable rac dans les différents cas de figure :
rac=FAC_18*18 siTAUX_C==100 (pas de TM, éventuellement PF siFAC_18== 1)rac=TM_CsiTAUX_C!=100 (pas d'exonération de TM)
Le coût total du séjour correspond au montant remboursé par l’AMO (cf. fiche sur les dépenses à l'hôpital public) auquel on ajoute le reste à charge du séjour.
Pour aller plus loin >
- Il est ensuite possible de calculer un reste à charge après AMO par bénéficiaire en agrégeant les RAC pour les différents séjours d'un même bénéficiaire (en utilisant le
NIR_ANO_17de la tableT_HADaaC). - Il est possible d'aller chercher les parts supplémentaires prises en charge par le public pour les bénéficiaires de la CMU-C comme décrit dans la partie sur le MCO.
# Références
Sources :
- Publication de référence utilisant la méthode proposée dans la présente fiche Hospitalisation : des restes à charge après assurance maladie obligatoire plus élevés en soins de suite et de réadaptation et en psychiatrie (opens new window)
- Code de la sécurité sociale : articles L174-4, L.322-2 et L.322-3, L325-1, D 325-1, D 325-6, L 861-3, R 174-5, R 174-5-1 et R 174-5-2
- Fiche du Ministère de la santé sur la facturation du forfait journalier hospitalier (opens new window)
- Fiche du Ministère de la santé sur les tarifs de prestation (opens new window)
- Fiche du Ministère de la santé sur la facturation du ticket modérateur forfaitaire (opens new window)
- Projet de loi de financement de la sécurité sociale pour 2020 (opens new window)
- ATIH - Manuel d'utilisation du logiciel VisualValoSej (PMSI MCO) (opens new window)
- ATIH - Manuel d'utilisation du logiciel VisualValo SSR (opens new window)
- Supports de formation de la CNAM sur le DCIRS et le PMSI